In questo articolo
Il diabete è sempre più tecnologico
Insuline sempre più umane e pazienti sempre più tecnologici. Le novità che riguardano la gestione del diabete sono due facce della stessa medaglia, cioè quella dell’innovazione.
Da una parte c’è l’artificio scientifico, che con biotecnologie e ingegnerie genetiche sempre più avanzate sta cercando di riprodurre in modo naturale ciò che accade nell’organismo dell’uomo, dall’altra c’è la vita quotidiana dei pazienti, che si sta adeguando sempre più all’utilizzo di strumenti tecnologici integrati.
Insuline intelligenti
Nel campo delle insuline, la ricerca sta facendo passi da gigante e il futuro è “intelligente”. «Quelle di nuova generazione hanno una struttura quasi identica a quella umana» spiega Luigi Laviola, professore associato di Endocrinologia all’Università degli Studi di Bari “Aldo Moro”, che ha trattato il tema alla conferenza stampa L’evoluzione del diabete: il paziente del futuro organizzata da Roche Diabets Care Italia. «Sono insuline a breve durata, generalmente utilizzate dopo i pasti, e a lunga durata, somministrate una volta al giorno per coprire anche i momenti in cui il paziente dorme».
«Tra poco saranno disponibili insuline ancora più rapide, che renderanno la terapia maggiormente flessibile, mentre nel prossimo futuro arriveranno insuline che agiranno solo in caso di iperglicemia, eliminado il rischio di ipoglicemia».
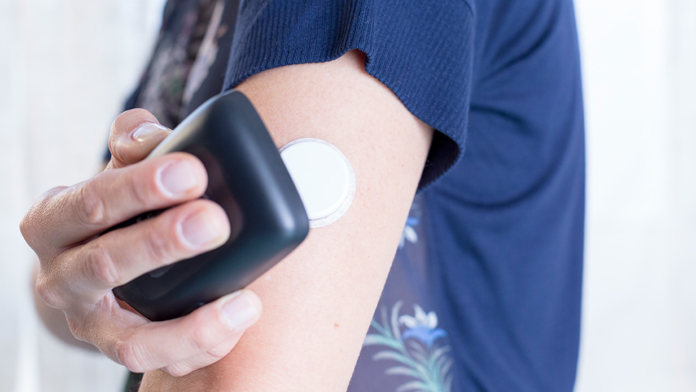
Sensori tecnologici
La tecnologia fa da padrona anche nel campo dei sensori di glicemia. Dopo i Continuous Glucose Monitoring (CGM), che rilevano la glicemia ogni due-tre minuti e inviano costantemente il dato a un ricevitore (o smartphone) avvisando in caso di ipo o iper glicemia, è stata la volta, nel 2014, dei Flash Glucose Monitoring (FGM), rilevatori continui come i primi, ma un po’ meno invadenti perché è il paziente a decidere quando ricevere i dati. Entrambi i dispositivi hanno una cannula esterna che “pesca” entrando nella pelle.
Per questo, l’ultimo ideato – arrivato nel 2016 – è un CGM con impianto sottocutaneo. Leggermente più invasivo, ha diversi vantaggi per i pazienti in termini di durata e precisione ed è particolarmente adatto a chi segue una terapia con microinfusore di insulina.
Sistemi integrati
È proprio nel dialogo e nella coordinazione autonoma tra sensori di glicemia e microinfusori di insulina che si gioca la sfida più importante.
«Supponiamo che un paziente stia dormendo, il sensore rileva una glicemia troppo bassa e invia al microinfusore l’ordine di bloccare l’erogazione di insulina – spiega Laviola – Questo sistema integrato, già disponibile, si avvicina all’obiettivo più ambizioso della diabetologia: il pancreas artificiale».
Il punto di vista del paziente
Ma sensori e microinfusori, nonostante siano creati per semplificare la vita dei pazienti, non sono amati da tutti. Non lo sono soprattutto dai pazienti anziani, «meno abituati a utilizzare strumenti tecnologici» sottolinea l’esperto.
Altre volte, però, il blocco è più psicologico che pratico. «Alcuni pazienti avvertono lo strumento come un’invasione della loro intimità e personalità. Quasi come un “grande fratello” che li controlla». E il controllo effettivamente c’è. I sensori sono collegati allo smartphone del paziente, a cui inviano una mole gigantesca di dati. Dati che possono essere condivisi con il medico e, nel caso dei bambini, possono essere consultati anche dai genitori.
La rivoluzione nel rapporto
medico-paziente
Sono cambiamenti che hanno rivoluzionato il rapporto medico-paziente. Tre le principali conseguenze. Prima di tutto «questi software permettono di organizzare i dati in modo più razionale – sottolinea Laviola – anni fa il paziente segnava i livelli di glicemia su un diario. Nelle migliori delle ipotesi non ometteva nulla, ma noi medici avevamo a che fare con pagine di dati scritti a penna, di non sempre facile interpretazione e non sempre sinceri».
Secondo, aumenta la sicurezza percepita del paziente, che sa che il proprio medico è costantemente aggiornato. La scelta di scaricare e condividere i dati rimane del primo, ma «sono in fase avanzata di sperimentazione sistemi di telemedicina ibridi, in cui il dato viene immediatamente inviato a un sistema di controllo che può allertare il medico in caso di pericolo» sottolinea l’esperto.
La terza conseguenza riguarda direttamente il lavoro del medico, che inevitabilmente si sta adeguando a una connessione 24 ore su 24 con i propri pazienti.
Verso la telemedicina
La connessione costante medico-paziente, però, non è sempre costruttiva e facile da gestire. «L’atto medico è un atto di persona» ricorda Laviola. «Se io scrivo a un paziente via messaggio di aggiungere due unità di insulina, sto facendo un atto impropriamente medico». Non solo. «I pazienti possono pensare che, con la scusa di WhatsApp e la condivisione immediata dei dati, il loro medico sia sempre disponibile e una risposta gli sia sempre dovuta».
In merito, per ora, c’è un grande vuoto legislativo. Ma l’Europa ci sta lavorando ed è in corso di approvazione una normativa per regolizzare la telemedicina. Una possibile soluzione? «Una “control rooms”: una stanza dedicata al controllo informatico per gestire in tutta sicurezza le emergenze dei pazienti – spiega l’esperto – diventerà un turno di lavoro, regolato e tutelato. E a essere tutelato non sarà solo il medico, ma anche il paziente, che avrà sempre una risposta disponibile».
Giulia Masoero Regis
TI POTREBBERO INTERESSARE ANCHE
Il diabete non è una malattia, ma cinque differenti
Diabete: i cibi che ti aiutano nella prevenzione
Tumori: un caso su 20 è causato da diabete e obesità
Diabete: sai quali sono i sintomi?